А. Л. Вёрткин
Маломобильный пациент
Аркадий Львович Вёрткин – заслуженный деятель науки РФ, доктор медицинских наук, профессор, директор терапевтической клиники и заведующий кафедрой терапии, клинической фармакологии и скорой медицинской помощи Московского государственного медико-стоматологического университета им. А.И. Евдокимова, руководитель РОО «Амбулаторный врач»
Виктория Александровна Шевцова – аспирант кафедры терапии, клинической фармакологии и скорой медицинской помощи МГМСУ им. А.И. Евдокимова, врач-невролог Научного клинического центра «ОАО РЖД»
Анна Александровна Сокол – заведующая терапевтическим отделением ГБУЗ «ГП № 45 ДЗМ», филиал № 2
Рецензия
Эта книга – уже одиннадцатая в новой, но уже ставшей традиционной серии под названием «Амбулаторный прием». И я не ошибусь, если отмечу, что она посвящена наиболее сложному, противоречивому, малоизученному вопросу внутренней медицины. В самом деле, на практике постоянно возникают трудности в клинической оценке так называемых маломобильных больных. Что определяет их состояние и тяжесть? Каков спектр возможных осложнений? Какие должны быть принципы терапии с учетом коморбидности, длительности и кратности приема препаратов и их дозировок, порядка лабораторного и инструментального контроля? Как формулировать диагноз и определить показания и сроки привлечения специалистов? И этот список можно продолжить.
Все это свидетельствует не только об актуальности, но и своевременности подготовки данного пособия.
Эта книга, как и все предыдущие из серии «Амбулаторный прием», подготовлена сотрудниками кафедры терапии, клинической фармакологии и скорой медицинской помощи МГМСУ им. А.И. Евдокимова.
Убежден, что книга поможет практическому врачу в решении трудных вопросов ведения маломобильных пациентов в амбулаторных условиях.
Президент Российского научного
общества терапевтов
академик РАН
Мартынов А. И.
Список сокращений
АГ – артериальная гипертония
АД – артериальное давление
ГКБ – городская клиническая больница
ДЗ – департамент здравоохранения
ДИ – длительная иммобилизация
ДИП – длительно иммобилизированный пациент
ИБС – ингибиторы ангиотензинпревращающего фермента
ИБС – ишемическая болезнь сердца
МП – маломобильный пациент
СД – сахарный диабет
ОНМК – острое нарушение мозгового кровообращения
СМП – скорая медицинская помощь
ССЗ – сердечно-сосудистые заболевания
ХБП – хроническая болезнь почек
ХИМ – хроническая ишемия мозга
ЦВБ – цереброваскулярные заболевания
Введение
Эта книга посвящена иммобилизации – состоянию, включающему в себя полиморфную картину заболеваний, сопровождающихся тяжелым психологическим стрессом для пациента и окружающих его людей и запускающих порой необратимые со временем процессы, приводящие к смерти больных.
В практической работе с маломобильными пациентами чаще всего сталкиваются терапевты и врачи общей практики в первичном звене здравоохранения, а также врачи стационаров, занимающиеся лечением осложнений, возникающих в результате все той же обездвиженности.
Несмотря на относительную немногочисленность иммобилизированных больных в популяции (хотя регистр таких больных отсутствует), данная группа заслуживает более тщательного изучения и внимания со стороны врачей. От этого зависят дальнейший прогноз по улучшению качества жизни таких пациентов, снижение заболеваемости, смертности, а в некоторых случаях и восстановление дееспособности.
В 2013 году совместно с Дирекцией УЗ САО города Москвы был разработан и издан приказ № 70 от 26.03.2013 «Об улучшении качества медицинского обслуживания длительно иммобилизированных больных», в основу которого было положено создание, с одной стороны, документации для статистического учета, а с другой, – клинических рекомендаций по ведению маломобильных больных на догоспитальном этапе. Реализация данного документа и легла в основу данной монографии.
Мы надеемся, что эта книга позволит привлечь внимание амбулаторных врачей к проблеме маломобильных пациентов и послужит наглядным пособием для оптимизации их ведения.
Авторы приносят благодарность заведующей отделением патологической анатомии Астаховой О.И. И всем врачам терапевтических отделений ГКБ им. С.И. Спасокукоцкого ДЗ города Москвы, а также сотрудникам Дирекции УЗ САО города Москвы за неоценимую помощь в подготовке данной книги.
Вместо предисловия: маломобильный пациент и амбулаторная помощь
По данным анализа амбулаторной карты, пациент Ш. 1944 г.р. наблюдался в одной из поликлиник с 2001 по 2012 год с диагнозом: ИБС. Атеросклероз коронарных сосудов. В 2003 году он переносит ОНМК в бассейне правой средней мозговой артерии с левосторонним гемипарезом. В течение года получает курсами винпоцетин в дозе 5 мг 3 раза в день и пирацетам по 400 мг 3 раза в день. Далее с 2004 по 2007 год единичные осмотры терапевта и невролога по поводу жалоб на слабость в конечностях, головокружения и снижение памяти. Указания на иммобилизацию отсутствуют. С 2008 по 2012 год, по данным амбулаторной карты, пациент не наблюдался терапевтом. Лист учета заболеваемости не велся. В 2012 году терапевтом отмечены трофические нарушения и отечность нижних конечностей, пролежни, снижение памяти и плохой сон. Впервые указано на иммобилизацию: постоянно находится в постели. Диагноз сформулирован следующим образом: ХИМ. Состояние после ОНМК. Пролежни стоп. Хронический тромбофлебит нижних конечностей. ИБС. Атеросклероз коронарных сосудов. Токсическая полиневропатия. НК 1. Выписан феназепам по 0,5 мг на ночь. Назначена консультация хирурга по поводу пролежней стоп. Проведена их обработка. Следующая запись через 2 месяца – констатация смерти. Посмертный эпикриз отсутствует.
На секции был установлен следующий диагноз.
Основной:
1. Последствия инфаркта головного мозга. Внутренняя гидроцефалия. Атеросклероз артерий виллизиева круга.
2. ИБС. Постинфарктный кардиосклероз. Атеросклероз коронарных артерий.
Фоновый:
1. Артериальная гипертензия.
2. Гипертрофия левого желудочка сердца.
Осложнения:
1. Длительная иммобилизация.
2. Хроническая сердечная недостаточность.
3. Невроангиосклероз.
4. Пролежни.
5. Интоксикация.
6. Отек головного мозга.
Сопутствующий:
Доброкачественная гиперплазия предстательной железы

Последствия ОНМК: постинфарктные кисты головного мозга

Постинфарктный кардиосклероз

Атеросклероз сосудов головного мозга. Отек головного мозга

Атеросклероз коронарных артерий

Гипертрофия левого желудочка

Мускатная печень

Полнокровные легкие

Доброкачественная гиперплазия предстательной железы
Рис. 1. Результаты аутопсии больного 68 лет
В рамках академической книги, естественно, следует выдерживать определенный стиль изложения, хотя каждому понятно, что на протяжении 12 лет практически помощи пациенту не было. Но тем не менее давайте вместе проанализируем факты, так как они изложены в амбулаторной карте. Итак, начнем с диагноза ИБС, после которого вместо определения клинической ее формы (постинфарктный кардиосклероз, хроническая аневризма и т. д.) доктор пишет морфологический диагноз: атеросклероз коронарных сосудов. В клинике этот диагноз может быть выставлен только при условии имеющейся коронарографии. Далее за 12 лет нет информации об ЭКГ, нарушениях ритма и пр. Поэтому и форму ИБС установить затруднительно, уже не говоря об отсутствии за столько времени ЭХОКГ. Но тем не менее диагноз был выставлен, были все показания для назначения обоснованной терапии. Ни обоснований, ни самой терапии в амбулаторной карте нет. В 2003 году пациент переносит ОНМК, после чего ему назначают курсами винпоцетин и пирацетам. Трудно комментировать эти назначения, поскольку нет не только доказательной базы эффективности указанных препаратов, но и обоснованных рекомендаций по их применению у больных после перенесенного инсульта. Далее с 2004 по 2007 год единичные осмотры терапевта и невролога по поводу жалоб на слабость в конечностях, головокружения и снижение памяти. Указания на иммобилизацию отсутствуют. Очевидно, что отсутствие наблюдения, медикаментозной и реабилитационной поддержки, а как вы узнаете и позже – отсутствие понимания значения маломобильности превратило существование пациента только в одно – самостоятельную борьбу за жизнь. Эта борьба была продолжена еще в течение 4 лет. Случайным осмотром отмечены трофические нарушения и отечность нижних конечностей, пролежни, снижение памяти и плохой сон. Интерпретации клинической дано не было, судить о причине отеков (сердечная недостаточность или местные кожные или сосудистые изменения) невозможно. Цифры АД не указаны (!). Но тем не менее был выставлен диагноз, в котором впервые прозвучала токсическая полиневропатия (что имелось в виду и какой токсикоз, осталось за кадром клинических мыслей врача), НК 1 и пролежни. Выписан феназепам по 0,5 мг на ночь (обещали придерживаться академизма, но выдержать сложно, цинизм в худшем его проявлении). Следующая запись через 2 месяца – констатация смерти. 68-летний пациент после смерти даже «не заслужил» посмертного эпикриза. По данным секции, у больного был очень высокий кардиоваскулярный риск (табл. 1), определяемый мультифокальным атеросклерозом, АГ и ХБП.
Таблица 1
Критерии очень высокого сердечно-сосудистого риска

Длительная иммобилизация: что мы знаем и что нам кажется, что знаем?
В поисковой системе Яндекс на словосочетание «длительная иммобилизация» приходится 388 000 ответов. При этом упоминаются следующие термины: длительно нетранспортабельный, длительно лежачий, длительно немобильный, длительно не ходячий, с тяжелыми длительными двигательными нарушениями, постельный больной, длительно находящийся в вынужденном положении, на длительном постельном режиме, обездвиженный пациент и пр.
☝Франклин Делано Рузвельт, 32-й президент США, в возрасте 39 лет оказался парализованным по грудь. Путешествуя на лодке вместе с женой и 6-ю детьми, он заметил на одном из островов пожар. Тушение заняло много сил и времени, после чего, разгоряченный, мужчина бросился в холодную воду. Длительное путешествие в мокром костюме привело к острому приступу полиомиелита, ставшего причиной парализации.
Согласно мировым данным, в группу риска по длительной иммобилизации в первую очередь входят люди пожилого возраста старше 60 лет и инвалиды. По данным Федеральной службы государственной статистики, на 1 января 2014 года в России насчитывается около 27,8 миллиона человек старше 60 лет, что составляет около 19 % от общей численности населения страны. По данным Росстата, за 2012 год количество зарегистрированных инвалидов в России составило 805 тысяч человек, из них инвалидами первой группы признаны 15,9 %, инвалидами второй – 40,9 %, а это потенциальные маломобильные пациенты. По неофициальным данным, всего в России около 12,8 миллиона инвалидов, а это около 10 % от всего населения страны.
Но отвлечемся от сухих статистических цифр и попытаемся узнать: сколько маломобильных пациентов обращаются к врачу, существует ли регистр данных больных, регламент их ведения и пр.
Итак, 2012 год. Один из московских округов. Отсутствие полного представления, кто такие маломобильные и иммобилизированные пациенты и сколько их. А между тем, согласно нормативным актам: «Маломобильные группы населения – люди, испытывающие затруднения при самостоятельном передвижении, получении услуги, необходимой информации или при ориентировании в пространстве. К маломобильным группам населения здесь отнесены: инвалиды, люди с временным нарушением здоровья, беременные женщины, люди старших возрастов, люди с детскими колясками и т. п.». Из чего следует, что любой человек, использующий хоть инвалидную, хоть детскую коляску, относится к маломобильной группе населения! Даже в поисковой системе Яндекс на запрос о длительно иммобилизированном или лежачем пациенте практически подавляющее большинство ссылок приходилось на средства иммобилизации после различных переломов.
Необходимо напомнить, что согласно РАСПОРЯЖЕНИЮ ПРАВИТЕЛЬСТВА РФ от 30 декабря 2005 года № 2347-р все больные ДИП должны быть обеспечены всем необходимым для реабилитации средств, в том числе:
1. Для восстановительной терапии (включая лекарственное обеспечение при лечении заболевания, ставшего причиной инвалидности).
2. Для реконструктивной хирургии (включая лекарственное обеспечение при лечении заболевания, ставшего причиной инвалидности).
3. Санаторно-курортное лечение.
Ниже приведены заболевания, вследствие которых наиболее часто пациенты становятся иммобилизированными:
✓ A80 Острый полиомиелит
✓ М86 Остеомиелит
✓ C15–C97 Злокачественные новообразования различных локализаций
✓ F00–F09 Органические, включая симптоматические психические расстройства (деменция)
✓ G12.2 Болезнь двигательного неврона
✓ G20 Болезнь Паркинсона
✓ G30–G32 Другие дегенеративные болезни нервной системы
✓ G37 Другие демиелинизирующие болезни центральной нервной системы
✓ G60–G64 Полиневропатии и другие поражения периферической нервной системы
✓ G70–G73 Болезни нервно-мышечного синапса и мышц
✓ G80–G83 Церебральный паралич и другие паралитические синдромы
✓ G91 Гидроцефалия
✓ G95.0 Сирингомиелия и сирингобульбия
✓ I60–I69 Цереброваскулярные болезни
✓ I80 Флебит и тромбофлебит
✓ M05–M14 Воспалительные полиартропатии
✓ M15–M19 Артрозы
✓ M88 Болезнь Педжета [деформирующий остеит]
✓ S06 Внутричерепная травма
✓ S12 Перелом шейного отдела позвоночника
✓ S24 Травма нервов и спинного мозга в грудном отделе
✓ S34 Травма нервов и поясничного отдела спинного мозга на уровне живота, нижней части спины и таза
✓ S70–S79 Травмы в области тазобедренного сустава и бедра
✓ Т00–Т07 Травмы, захватывающие несколько областей тела
✓ T80–T88 Осложнения хирургических и терапевтических вмешательств, не классифицированные в других рубриках
✓ T90–T98 Последствия травм, отравлений и других воздействий внешних причин
Для поиска ДИП была просмотрена документация двух поликлиник. При этом оказалось, что в медицинской статистике нет данных на таких больных, несмотря на то что в паспортах терапевтических участков указываются наиболее значимые заболевания и подлежащие учету. Среди них гипертоническая болезнь, сахарный диабет, бронхиальная астма, онкозаболевания, глаукома и др. Но больных ДИП в этом списке нет.
☝Мухина Елена Вячеславовна, известная советская гимнастка, абсолютная чемпионка СССР, в возрасте 20 лет во время подготовки к летним Олимпийским играм получила тяжелейшую травму позвоночника и до конца жизни была прикована к инвалидному креслу. И все 26 лет, что она жила в четырех стенах, о ней ни разу не вспомнили ни тренер, по вине которого произошло падение, ни друзья, ни фанаты.
Для выявления ДИП и частоты их встречаемости в 2012 году мы провели опрос администрации 22 городских поликлиник в одном из округов Москвы. В итоге получена информация о 2977 пациентах, зарегистрированных и обслуживающихся в городских поликлиниках исключительно на дому (рис. 2).

Рис. 2. Количество выявленных маломобильных и иммобилизованных пациентов в САО города Москвы в 2012 году
Из них 471 полностью обездвижен и не покидает свои постели. По данным амбулаторных карт, причинами ДИП у 471 больного явились в 45,4 % (214 пациентов) ЦВБ (рис. 3).
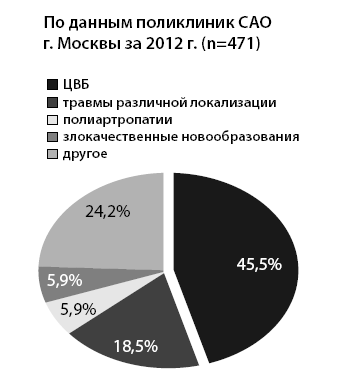
Рис. 3. Причины длительной иммобилизации у амбулаторных пациентов (п=471)
На втором месте травмы различной локализации (18,5 %, 87 пациентов) и на третьем в равном соотношении полиартропатии и злокачественные новообразования по 5,9 % (по 28 пациентов).