Тамара Владимировна Парийская
Справочник педиатра
Глава I
Физическое и психомоторное развитие ребенка: периоды детства
Оценка физического развития ребенка осуществляется путем систематического определения веса, роста, окружности головы, груди, соотношения этих показателей между собой и соответствия их возрастным нормам.
Средний вес доношенного ребенка 3500 г, возможны его колебания в пределах 2500–4500 г. К 3–5-му дню жизни происходит максимальная потеря веса, составляющая 6–8 % от веса при рождении, к 7–10-му дню вес восстанавливается, и начинаются весовые прибавки: за первый месяц жизни – 800 г; за второй месяц – 1000 г; к 4,5 месяцам происходит удвоение веса при рождении, к 1 году вес утраивается и составляет в среднем 10–10,5 кг. В первые годы жизни весовая прибавка составляет в среднем 2 кг, в препубертатном периоде – 5–6 кг.
У недоношенных и маловесных детей динамика массы тела значительно отличается от показателей доношенных детей. Маловесные дети дают убыль веса около 9 %; у детей, рожденных до 1000 г, убыль веса доходит до 15 %. Восстановление веса у них происходит медленно – до двух и более недель. Достижение веса нормального доношенного ребенка до 3200–3500 г и длины 50–51 см у недоношенных и маловесных происходит к 1–1,5 месяцам (2000–2500 г масса тела при рождении), к 2–2,5 месяцам (1500–2000 г) и к 3–3,5 месяцам (1000 г).
Среднемесячные прибавки массы тела в первом полугодии жизни составляют от 600 до 800 г, во втором – 800 г.
Рост новорожденного ребенка 50 см (возможны колебания роста от 45 до 55 см). Ежемесячные прибавки роста составляют в первом полугодии по 2–1 см. За первый год жизни ребенок вырастает на 25 см, и рост его к году достигает 75 см. На втором году жизни рост увеличивается на 12 см, за третий год – на 7–8 см, в дальнейшем за год ребенок вырастает на 5 см, и к 4 годам его рост удваивается, а к 12 годам – утраивается по сравнению с ростом при рождении.
Окружность груди у новорожденного 34–35 см, к году – 48 см, окружность головы – 35 см, к году – 46 см.
Оценка антропометрических показателей может быть произведена по таблицам центильного или сигмального типа и по индексам.
Индекс Чулицкой: (3 окружности плеча + окружность бедра + окружность голени) – рост = 20–25 см для детей до 1 года. Снижение индекса указывает на гипотрофию, увеличение – на паратрофию.
Индекс Эрисмана: окружность груди – 1/2 роста = 10–12 см. Этот индекс используется для оценки физического развития школьников.
Во время каждого профилактического осмотра рост и вес целесообразно отмечать на диаграмме физического развития, по которой можно определить, соответствует ли вес росту.
При оценке нервно-психического развития ребенка используют неврологическое исследование (оценку рефлекторных ответов ребенка) и поведенческие реакции. Ребенок рождается с рядом безусловных рефлексов: хоботковый, поисковый, сосательный, рефлекс Бабкина, Моро, Бабинского и др. (см. гл. «Новорожденные»). Многие рефлексы, такие как Кернига, Бауэра, опоры и другие, исчезают к 3–4 месяцам. На 2–3-й неделе жизни ребенок фиксирует взор на ярком предмете, следит за высоко поднятой игрушкой. К 1–1,5-месячному возрасту он начинает держать голову, развиваются координированные движения рук (приближает руки к глазам, носу, разглядывает их). С трех месяцев ребенок ощупывает руки, перебирает руками одеяло, пеленки. С пяти месяцев хватает предметы, но при этом делает много лишних движений, и только к 7–8 месяцам появляется координация двигательного и зрительного анализаторов.
На 4–5-м месяце совершенствуется координация движений мышц спины, ребенок переворачивается со спины на живот, на 5–6-м месяце – с живота на спину. На 6-м месяце ребенок начинает сидеть. В 7–8 месяцев устанавливается ползание. В 8–9 месяцев ребенок стоит в кроватке, переступает ногами вдоль спинки кровати. К году делает первые шаги. Некоторые дети начинают ходить с 10–11 месяцев, другие – с 1 года 4 месяцев.
Со 2–3-й недели в процессе кормления ребенок рассматривает лицо матери, с восьми недель улыбается ей. В возрасте пяти месяцев узнает мать среди других людей. После 6–7 месяцев формируется активная познавательная деятельность; после 9 месяцев усиливается эмоциональная деятельность.
К 2–3 месяцам ребенок «гулит», к 5 месяцам наблюдается длительное певучее «гуление», в 7 месяцев возникает лепет. На 10–11-м месяце ребенок произносит отдельные слова, к году – 10–12 слов, к 1,5 годам произносит целые предложения, с интересом рассматривает картинки; в два года воспринимает несложные рассказы и сказки, к третьему году речь занимает ведущее место в общении (табл. 1).
О развитии движений, навыков общения, речевого развития врач узнает из беседы с родителями и при контакте с ребенком.
Таблица 1
Формирование основных навыков

В процессе роста и развития ребенка выделяют ряд периодов, или этапов.
Под периодом подразумевается очередной отрезок времени онтогенеза, в пределах которого особенности морфологии и физиологии организма ребенка более или менее однозначны. В каждом периоде происходит созревание и развитие тех структур органов, которые обеспечивают особенности их функции, характерные для соответствующего периода.
Наиболее распространенной классификацией периодов онтогенетического развития человека является модифицированная классификация Н. П. Гундобина, основанная на гистоморфологических и функциональных особенностях организма ребенка (табл. 2).
Таблица 2
Периоды детства

Глава II
Питание здорового ребенка
Питание детей первого года жизни
Естественное вскармливание: питание детей грудным материнским молоком и своевременное введение прикормов.
Молоко из груди матери обеспечивает пищевую ценность, иммунологическую защиту, оно стерильно.
В первые дни после родов появляется молозиво, содержащее в 100 мл 5–6 г белка, содержание жира и углеводов в нем несколько меньше, чем в зрелом молоке.
Со 2–3-го дня после родов молоко называется переходным, со 2–3-й недели – зрелым.
Белка в женском молоке меньше, чем в коровьем, но он лучше усваивается благодаря тому, что в нем содержится больше альбуминов, чем казеина, и соотношение между ними 1:0,4, в коровьем молоке больше казеина и соотношение составляет 1:6 (табл. 3, 4).
Белок женского молока содержит все незаменимые аминокислоты, лизоцим, обладающий бактериостатическим и противовоспалительным действием. В женском молоке присутствуют иммуноглобулины, лактоферрин, участвующий в синтезе гемоглобина и цитохромов.
Жир грудного молока содержит большое количество ненасыщенных жирных кислот (омега-3, омега-6, линолевая, арахидоновая), которые не синтезируются в организме человека, способствуют усвоению белка, участвуют в формировании ЦНС, препятствуют развитию атеросклероза и вместе с липазой женского молока способствуют усвоению 95 % жира.
Усвоение жира из коровьего молока – 80–85 %. Насыщенные жирные кислоты (пальмитиновая, стеариновая и др.) в женском молоке содержатся в меньшем количестве, чем в коровьем.
Углеводы женского молока представлены β-лактозой, которая стимулирует развитие молочнокислой флоры в кишечнике, способствует синтезу витаминов группы B и препятствует росту кишечной палочки. В коровьем молоке содержится α-лактоза.
Таблица 3
Состав молока

Таблица 4
Количество белков, жиров, углеводов, необходимое детям первого года жизни
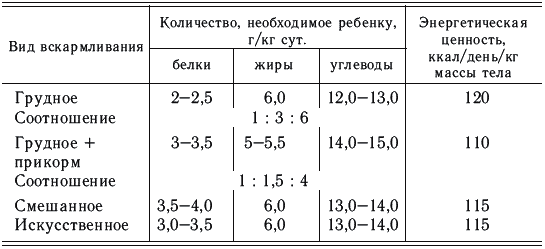
Таблица 5
Содержание минеральных веществ в молоке

Минеральные вещества в женском молоке содержатся в меньшем количестве, чем в коровьем, но их усвоение выше благодаря тому, что кальций в женском молоке находится в ионизированном виде, соотношение кальций – фосфор оптимальное (табл. 5).
Доношенные дети рождаются с достаточным запасом железа в организме, которого хватает до 6 месяцев, у недоношенных детей запасы железа истощаются к 2–3 месяцам. Потребность в железе для детей первого полугодия составляет 1 мг/кг сут., после 6 месяцев – 0,6 мг/кг сут.
При полноценном питании кормящей женщины количество водорастворимых (C, группы B) и жирорастворимых витаминов, особенно A и E, – достаточно. Может иметь место недостаток витамина D, поэтому для профилактики рахита у ребенка кормящей матери можно рекомендовать витамин D – 400 МЕ в день.
Женское молоко содержит специфические ростовые факторы: нейроростовой, стимулирующий дифференцировку нейронов, и фактор эпидермального роста, способствующий синтезу ДНК в клетках.
Для того чтобы женское молоко было полноценным для вскармливания ребенка, кормящая мать должна правильно питаться и соблюдать режим дня, обязательно высыпаться.
В рационе кормящей женщины должно быть 100–120 г белка, 100 г жира, из них 60 % животного происхождения, 450 г углеводов, до 2 л жидкости, из них 800 мл–1 л молока и кисломолочных продуктов, должны быть мясо, рыба, растительное масло, овощи, фрукты. Калорийность пищи – 2700 ккал. Кормящая женщина не должна курить, исключается употребление алкоголя.
Гипогалактия – уменьшение количества грудного молока вследствие снижения функции молочных желез. Различают первичную гипогалактию, связанную с нейрогормональными нарушениями, обусловленную недостаточностью лактопоэза, и вторичную, развивающуюся при заболеваниях матери. К гипогалактии приводит также позднее прикладывание к груди и вялое сосание.
Лечение. Кормление ребенка, когда он захочет, ночное прикладывание к груди. Избегать использования сосок, рожков. Полное освобождение грудных желез от молока после кормления ребенка. Матери назначаются витамины: E – 20 мг/сут. в течение 1–1,5 месяцев; A – 5000 ЕД/сут. в течение 3 недель; PP – 0,05 г 2 раза в день за 10 минут до кормления в течение 10 дней; C – 300 мг/сут. в течение 14 дней; комплекс витаминов группы B или пивные дрожжи. Апиллак – 0,01 г 3 раза в день под язык в течение 10–15 дней. Глютаминовая кислотa – 1 г на прием 2 раза в день.
Оптимальным для ребенка первых месяцев жизни является вскармливание материнским молоком при прикладывании ребенка к груди матери.
Первое прикладывание новорожденного к груди осуществляется при первом кожном контакте с матерью. Питание должно быть свободным, по желанию ребенка, частота прикладывания к груди 12 и более раз в сутки, для активации лактации полезно прикладывать ребенка к груди и в ночное время. Ребенка не рекомендуется ничем допаивать.
При свободном режиме частота прикладывания к груди в возрасте 1 месяца доходит до 8, на 2-м месяце – 7, на 3–4-м месяце – 6 раз.
С 3–4-го месяца ребенку дают соки, начиная с 5 мл, постепенно количество сока увеличивается и к 1 году ребенок должен получать 90–100 мл. В качестве первого сока лучше дать яблочный, затем сливовый, абрикосовый и др. Через 2–3 недели после введения сока можно дать фруктовое пюре или тертое яблоко, начиная с 5–20 г, к 6-му месяцу – 50–60 г, к году – 90–100 г.
С 5–6-го месяца вводят первый прикорм в виде овощного пюре, начиная с 10 г и постепенно увеличивая количество до 100 г. С 6 месяцев вводят второй прикорм – молочную кашу (гречневую, рисовую и др.). В кашу и овощи добавляют сливочное масло или можно добавить 4–6 г подсолнечного масла. В 7 месяцев вводят третий прикорм – мясные и рыбные пюре, фарши, дают сваренный вкрутую желток, расширяют ассортимент круп, овощей, дают 20–50 мл бульона, сухарик. В 9 месяцев ребенок должен получать 3 прикорма по 200 г и дополнительно сок или фрукты.
После 8 месяцев можно дать кисломолочные продукты и цельное молоко по 100–200 мл, постепенно вытесняя грудное молоко, и к 1 году ребенок прекращает получать грудь матери, а количество молока доходит до 400–600 мл.
Однако, если у матери есть молоко, то можно еще 1–2 раза в сутки прикладывать ребенка к груди и после года.
Вместо кисломолочных смесей и цельного коровьего молока можно использовать так называемые смеси «продолжения»: «Энфамил-2», «Пикамил-2» и др.
Для расчета суточного количества пищи у детей до 1 года используется объемный метод (табл. 6), при малых весовых прибавках – калорийный метод (табл. 7).
Таблица 6
Объемный метод расчета количества пищи в сутки

Таблица 7
Калорийный метод расчета пищи

Смешанное вскармливание: при недостатке грудного молока вводится докорм в объеме более 1/3 суточного количества пищи.
Искусственное вскармливание: грудное молоко или полностью отсутствует в рационе ребенка, или составляет менее 1/5 суточного объема пищи.
Для смешанного и искусственного вскармливания используются молочные смеси, которые могут быть адаптированными, по составу приближенными к женскому молоку и обогащенными витаминами, микроэлементами, и неадаптированными, пресными и кислыми.
Неадаптированные пресные, так называемые простые, смеси готовятся из коровьего молока при его разведении на половину – смесь № 2 (Б) или на 1/3 – смесь № 3 (В). К кислым смесям относят кефир из цельного молока и при его разведении (Б и В кефир), ацидофильное молоко, биолакт. В настоящее время эти смеси используются редко, так как в них повышено содержание белка, минеральных веществ, низкое содержание жира.
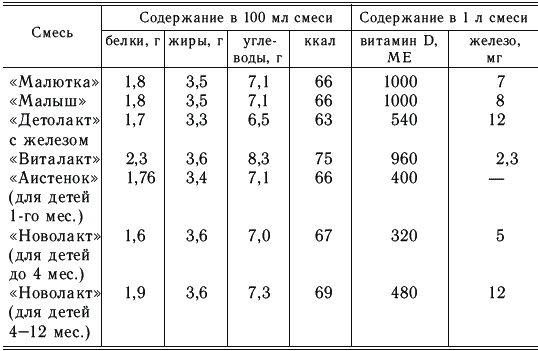
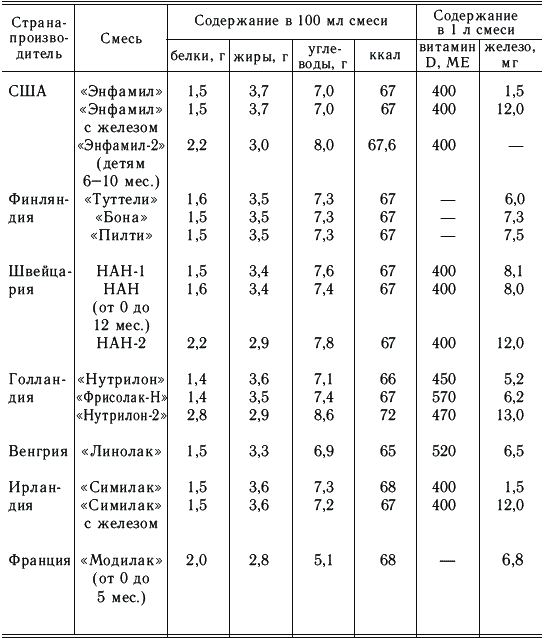
Адаптированные смеси являются заменителями женского молока (табл. 8, 9).
Смеси готовятся на основе цельного коровьего молока («Малютка», «Малыш») или обезжиренного («Детолакт», «Симилак» и др.). При их изготовлении производится коррекция коровьего молока с целью понижения содержания белка, изменения жира, повышения содержания лактозы. В некоторых смесях уменьшают количество казеина («Виталакт», «Бона», «Пилти»). Проводится коррекция минерального состава и витаминов.
Таблица 8
Содержание основных пищевых веществ в адаптированных молочных смесях (производство СНГ)
Детям, находящимся на искусственном вскармливании, фруктовые соки вводят с 3 месяцев, с 5 месяцев целесообразно использовать смеси второго ряда – «Энфамил-2», НАН-2, «Нутрилон-2». Прикорм вводится с 4,5–6 месяцев – овощной или каши. С 5,5–6 месяцев – второй прикорм. Мясо – с 7 месяцев, желток – с 6 месяцев, цельное коровье молоко или кефир можно давать с 6–7 месяцев.
Таблица 9
Содержание основных пищевых веществ в адаптированных молочных смесях (зарубежное производство)
При вскармливании недоношенных и больных детей донорским молоком и неадаптированными смесями используют биологически адаптированные добавки (БАД).
БАД-1Л содержит лизоцим, БАД-1Б – бифидобактерии, БАД-2 – лизоцим и бифидобактерии.
При дисбактериозе можно использовать молочные продукты, содержащие бифидофлору: бифилакт, лактолен – детям до 6 месяцев по 20–25 мл/сут., от 6 до 12 месяцев – 40–100 мл/сут., старше 1 года – 100–200 мл/сут.
Питание детей от 1 года до 15 лет
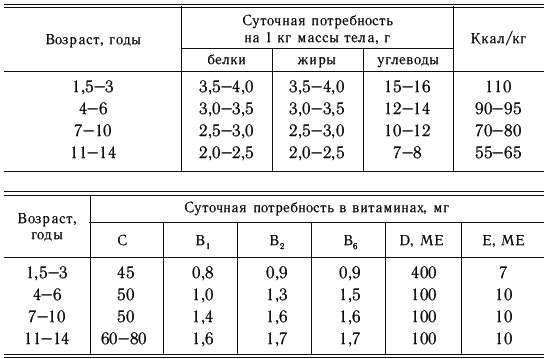
В возрасте 1,5–2 лет ребенок приучается самостоятельно есть, разжевывать пищу. Это определяет консистенцию пищи, ее кулинарную обработку. При составлении меню необходимо учитывать потребность ребенка в пищевых ингредиентах (табл. 10), вкусовые качества пищи. Меню школьника приближается к меню взрослого человека, отличаясь от него только объемом.
Суточный объем рациона детей в возрасте 1–1,5 лет – 1000–1100 мл, 1,5–3 лет – 1200–1300 мл, 4–6 лет – 1500–1600 мл; 7–10 лет – 2000–2200 мл, старше 10 лет – 2300–2500 мл.
Дети до 1,5 лет получают 5-разовое питание, после 1,5 лет – 4 раза в сутки.
Детям первых лет жизни дают нежирную говядину, куру, печень, почки, язык. Мясо приготавливают в виде фрикаделек, паровых котлет, с 2–3 лет дают жареные котлеты, тушеное мясо. Используют в рационе и рыбу – судак, сазан и др.
С 1,5 лет через день в меню включают 1 яйцо, старше 3–5 лет его дают ежедневно.
Дети в возрасте 1–3 лет должны получать ежедневно по 600–500 мл молока – в виде цельного молока, кефира и др.
В рационе ребенка должно быть достаточно овощей, фруктов, обязательно детям 1–4 лет надо давать хлеб по 100–200 г в день.
Пища ребенка должна быть вкусной, приготовленной из высококачественных продуктов. Ни в коем случае нельзя кормить ребенка насильно!
Таблица 10
Суточная потребность детей в основных пищевых веществах
Глава III
Новорожденные дети
Общая характеристика новорожденного ребенка
Период новорожденности начинается с момента перерезания пуповины и продолжается в течение 4 недель. В это время ребенок приспосабливается к жизни в условиях внешней среды. Устанавливается легочное дыхание, внеутробное кровообращение, начинают функционировать пищеварительные органы, изменяется морфология форменных элементов крови. Доношенный зрелый ребенок активно сосет, громко кричит, удерживает температуру тела, у него хороший мышечный тонус, активные движения.
У новорожденного и детей первых месяцев жизни можно вызвать ряд рефлексов:
● хватательный рефлекс (Робинзона) – охватывание и прочное держание пальцев врача при прикосновении к внутренней стороне ладони ребенка;
● нижний хватательный рефлекс – при надавливании в первом межкостном промежутке со стороны подошвы происходит сгибание пальцев стопы;
● рефлекс Моро – ребенка, ухватившегося за пальцы врача, подтягивают за руки и внезапно опускают его руки – ребенок откидывается назад, руки разводятся в стороны, затем сходятся на груди;
● феномен ползания по Бауэру – при положении на животе ребенок отталкивается от ладоней, приставленных к подошвам, и другие рефлексы.
Отсутствие или снижение физиологических рефлексов указывает на нарушение нервной системы ребенка.
Недоношенный ребенок – ребенок, родившийся при сроке беременности меньше 37 недель с массой тела менее 2500 г и длиной менее 45 см. Жизнеспособными считают детей с массой тела не менее 500 г.
Недоношенные дети делятся на соответствующих сроку гистации и несоответствующих, с задержкой развития.
В отличие от доношенных, недоношенные дети имеют непропорциональное телосложение (относительно большая голова, длинное туловище, короткие ноги). Кости черепа мягкие, открыты большой и малый роднички, расхождение прямых мышц живота, у девочек большие половые губы не прикрывают малые, у мальчиков в мошонке часто отсутствуют яички. Низкий мышечный тонус, крик слабый, склонность к гипотермии, слабо выражены физиологические рефлексы, у недоношенных с массой тела менее 2000 г снижен или отсутствует сосательный рефлекс. Дыхание часто неравномерное по глубине и очень лабильное; число дыханий – от 49 до 90 в минуту.
Оценка состояния новорожденного ребенка через 1 и 5 минут после родов проводится по шкале Апгар (табл. 11).
Таблица 11
Шкала Апгар

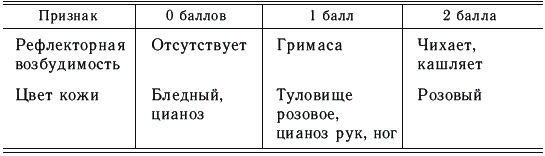
Здоровый новорожденный ребенок через 1 и 5 минут должен иметь 8–9 баллов. Снижение суммы баллов может быть обусловлено незрелостью ребенка, травмой во время родов, гипоксией, внутриутробной инфекцией и другими неблагоприятными факторами.
Уход за новорожденным ребенком
Ежедневно перед утренним кормлением производят туалет новорожденного ребенка. Вначале умывают лицо ребенка теплой водой. Глаза протирают ватными шариками, смоченными слабо-розовым раствором калия перманганата (1: 8000), или раствором фурацилина 1: 5000, или кипяченой водой, от наружного угла глаза к внутреннему. Туалет носа осуществляют с помощью ватных фитильков, смоченных раствором фурацилина или маслом. Можно также закапать в нос по одной капле стерильного масла, нос слегка помассировать, и ребенок сам «вычихнет» корочки.
Область ягодиц и промежности обмывают теплой проточной водой, при необходимости используют детское мыло, подсушивают промокательными движениями мягкой тканью (проглаженной пеленкой, полотенцем) и смазывают складки детским кремом. При покраснении ягодиц можно использовать крем или мазь с цинком (крем «Деситин», салицилово-цинковая мазь).
После отпадения пуповины, которое чаще происходит на 4–6-й день жизни, пупочную ранку обрабатывают 3 % перекисью водорода с последующим применением или 5 % раствора калия перманганата, или спиртового раствора красителей (бриллиантовый зеленый – 0,1 г или метиловый фиолетовый – 0,1 г, этиловый спирт 70 % – 10 мл). Обработка пупочной ранки производится ежедневно до ее заживления, которое происходит в течение 2–3 недель. Корочки пупочной ранки при обработке необходимо удалить.
После выписки из родильного дома детей начинают купать. Купание должно производиться ежедневно по 5–6 минут в специально предназначенной для этого ванне, лучше вечером, перед кормлением. До 3 недель жизни (до заживления пупочной ранки) ребенка необходимо купать в кипяченой воде с температурой 37–37,6°.
Первое купание всегда проводится с мылом, затем с мылом дети купаются 2 раза в неделю. После купания складки кожи смазываются маслом.
Гулять с новорожденным ребенком начинают с 7–10-го дня жизни. Время первой прогулки – 15–20 минут, затем время прогулок постепенно увеличивается. С новорожденным гуляют при температуре воздуха не ниже минус 5–10°. Летом нельзя детей держать на солнце, лучше в тени под деревьями.
Белье ребенка первого месяца необходимо тщательно проглаживать с обеих сторон.