
А. Л. Вёрткин
Остеопороз
Аркадий Львович Вёрткин – руководитель Национального научно-практического общества скорой медицинской помощи (ННПОСМП) и Междисциплинарной организации специалистов по изучению возрастной инволюции (МОСИВИ), заслуженный деятель науки РФ, профессор, зав. кафедрой терапии, клинической фармакологии и скорой медицинской помощи Московского государственного медико-стоматологического университета им. А.И. Евдокимова (МГМСУ)
Антон Вячеславович Наумов – д.м.н., профессор кафедры терапии, клинической фармакологии и скорой медицинской помощи МГМСУ им. А.И. Евдокимова
Ключевые слова и список сокращений
Остеопороз, переломы, костное ремоделирование, кальцификация сосудов, кардиоваскулярный риск, амбулаторная служба, бифосфонаты, алендронат, золедронат, ибандронат, неблагоприятные реакции, заместительная гормональная терапия, ралоксифен, паратиреодиный гормон, терипаратид, деносумаб, витамин D.
Сокращения:
ALP – костная щелочная фосфатаза
BSPII – костный сиалопротеин 2
M-CSF – макрофагальный колониестимулирующий фактор 1
RANK – активатор ядерного фактора Кβ
RANKL – активатор рецепторов ядерного фактора Кβ лиганд.
RUNX2 – фактор транскрипции 2, содержащий домен Runt
TGF-ß – трансформирующий фактор роста
TRAP – тартрат-резистентная кислая фосфатаза
ГМК – гладкомышечные клетки
ИБС – ишемическая болезнь сердца
ИЛ – интерлейкин
ЛПНП – липопротеины низкой плотности
МПКТ – минеральная плотность костной ткани
НПВП – нестероидные противовоспалительные препараты
ОБ – остеобласты
ОК – остеокласты
ОПГ – остеопротегерин
ОПН – остеопонтин (НЕ OPN)
ПТГ – паратиреоидный гормон
ССЗ – сердечно-сосудистые заболевания
ФНО-α – фактор некроза опухоли α
Введение
Последние 15 лет сильно преобразили современную клиническую практику. Мы расширили собственные номенклатурные понятия, узнали о полиморбидности и ее патогенетических основах. И этот список можно продолжать бесконечно.
Одним из новых терминов рутинной практики можно считать ОСТЕОПОРОЗ (ОП). Первое десятилетие XX века было объявлено «Десятилетием костно-суставных заболеваний», где остеопороз занимал лидирующие позиции.
Мы заметно чаще стали обращать внимание на появление в клинических диагнозах: «Перелом шейки бедра. Тяжелый остеопороз».
Путь последних 15 лет был ознаменован взлетом и падением интереса клиницистов к этой болезни. Появлялись сведения о тотальной пандемии, рекомендовалась «поголовная» профилактика и скрининг ОП. Диагностическими критериями долго служили лишь результаты костной денситометрии, ограниченной по доступности широким слоям населения во всем мире. Несколько лет назад клиницисты вооружились скрининговой шкалой FRAX, которая допускает расчет риска без денситометрических показателей, определяющий решение о назначении лекарств.
Широкое внедрение медикаментозной профилактики ОП со временем подняла иной кластер вопросов, касающихся безопасности антиостеопоротической терапии для кардиологических больных.
За широким назначением комбинированных препаратов кальция и витамина D3 мы все чаще стали замечать увеличение кальцификации коронарных артерий. А в ряде клинических исследований установлено, что риск этого нежелательного эффекта больше, чем польза от приема таблетированного кальция для профилактики ОП-переломов у ряда кардиологических пациентов. В 2014 г. был опубликован ряд сведений о кардиотоксичности стронция ранелата.
Данное пособие содержит критический анализ ситуации в реальной клинической практике и предложит современные рекомендации по ведению остеопороза.
Остеопороз в клинической практике
Больной с жалобами на боли в поясничной области
КЛИНИЧЕСКИЙ ПРИМЕР
Больной М. 63 лет обратился к участковому терапевту с жалобами на боли в поясничной области.
На пенсии 3 года, ранее работал школьным учителем физики.
Инвалидности нет. Проживает в 3-комнатной светлой квартире с женой (64 года). Имеет сына (42 года) и дочь (39 лет). Дети занимают руководящие должности.
Питание полноценное, адекватное (мясо и овощи ежедневно; птица, рыба – 2–3 раза в неделю).
Больной М. обратился с жалобами на боли в поясничной области. Из анамнеза известно, что болевой синдром усилился и не проходит после подъема тяжести.
Запись в амбулаторной карте: Жалобы на боли в области поясницы. Боли начались после подъема тяжести. Ранее боль в спине беспокоила редко.
Состояние удовлетворительное. АД 160/70 мм. рт. ст. ЧСС – 87, ЧД – 17. В легких хрипов нет. Cor тоны ритмичны. Живот б/б.
Диагноз: остеохондроз, дорсопатия. Артериальная гипертензия
Рекомендовано: рентген поясничного отдела позвоночника, консультация невролога в плане. Мелоксикам 15 мг в день в/м, мидокалм 50 мг 2 раза в день, финалгон, бисопролол 10 мг – 1 таблетка в день.
На 3-й день после состоявшегося осмотра участковым врачом выполнена рентгенограмма поясничного отдела позвоночника (см. рис. 1).
Заключение в поликлинике: остеохондроз поясничного отдела позвоночника, остеофиты всех поясничных позвонков. Компрессионные изменения L4.
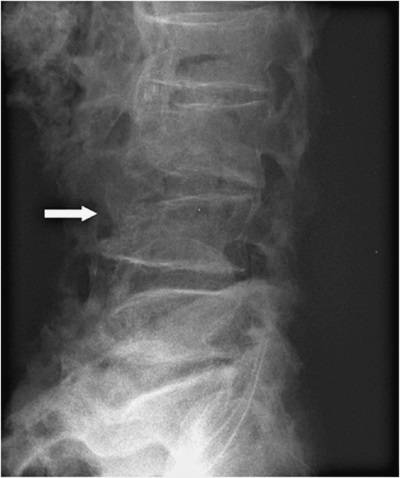
Рисунок 1. Рентгенограмма поясничного отдела позвоночника
Запись в амбулаторной карте на следующий день после рентгенографии: Жалобы на боли в области поясницы сохраняются. Отмечено некоторое улучшение.
Состояние удовлетворительное. АД 170/90 мм. рт. ст. ЧСС – 84, ЧД – 19. В легких хрипов нет. Cor тоны ритмичны. Живот б/б.
Диагноз: тот же
Рекомендовано: лечение продолжить, добавить индапамид 2,5 мг в день
Далее больной обратился за консультацией в диагностический центр многопрофильного стационара.
Анамнез заболевания
Боли в нижней части спины рецидивировали 18 дней назад после поднятия тяжести.
В течение 10 дней использовал «народные» методы лечения и диклофенак натрия в дозе 100 мг в сутки.
Далее обратился в участковую поликлинику, где было назначено и проведено лечение без видимого эффекта.
Боли в нижней части спины стали беспокоить на протяжении последних 5 лет, в том числе в ночное время. Кроме того, в ночные часы беспокоит болезненность в икроножных мышцах.
Периодически принимает НПВП (диклофенак натрия, нимесулид, мелоксикам и пр.). Эффект от терапии кратковременный. Около 2 лет беспокоят боли в коленных суставах, а на протяжении года – и утренняя скованность в коленных суставах, длящаяся около 15 минут. В течение последних 7 дней усилились и боли в суставах.
В течение последних 11 лет – повышение артериального давления. Максимальные цифры АД – 220/120 мм. рт. ст. На фоне постоянного приема эналаприла (10 мг в сутки) и гипотиазида (12,5 мг в сутки) поддерживается уровень АД – 140/80 мм. рт. ст. По совету кардиолога 2 раза в год принимает пирацетам и комбинированный препарат калия с магнием. 7 лет назад принимал ацетилсалициловую кислоту в дозе 125 мг 1 раз в день в течение 12 месяцев.
Минимум 3 раза за ночь встает помочиться, расстояние до туалета проходит с трудом из-за болевых ощущений в нижней части спины.
Анамнез жизни
На протяжении всей жизни больной непрофессионально занимался большим теннисом и плаванием. Курит более 30 лет до 10 сигарет в день, в трудоспособном возрасте количество выкуриваемых сигарет в день достигало 20. Алкоголем не злоупотребляет. Тяжелых инфекционных заболеваний не имел. Эпидемиологический анамнез без особенностей.
Сексуальных отношений с женой не имеет более 7 лет по причине эректильной дисфункции. В это же время стал замечать нарастающую слабость, повышение веса, частое отсутствие настроения, раздражительность.
Последние 2 года отмечается ночная поллакиурия (ночное мочеиспускание).
Особенности, выявленные при осмотре пациента
✓ Вес больного – 118 кг. Рост – 178 см (однако, по утверждению больного, в 51 год рост составлял 184 см).
✓ При аускультации сердца выявлен «дующий» систолический шум, с максимумом звучания над проекцией аорты.
✓ Суставы визуально не изменены, отмечается болезненность при пальпации икроножных мышц.
✓ Пульс на подколенных артериях, артериях стопы сохранен.
✓ Балл по опроснику IIEF (симптомы нарушений мочеиспускания) – 21.
✓ Оценка клинических симптомов андрогенного дефицита по опроснику AMS – 52.
В результате изучения представленной рентгенографии мы констатируем наличие дегенеративно-дистрофических изменений позвоночника в форме остеоартритических изменений (включая деградацию межпозвонкового хряща); возможны протрузии дисков. Следует отметить, что, помимо вышеописанного, обращает на себя внимание остеопороз тел позвонков с компрессионным переломом L4.
Таблица 1
Результаты костной денситометрии

Таблица 2
Результаты обследования. Общий анализ крови
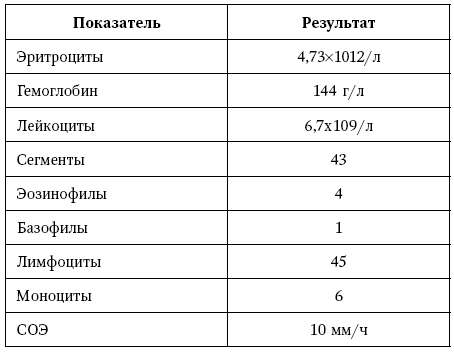
Таблица 3
Результаты обследования. Биохимический анализ крови

Суточное мониторирование артериального давления
Динамика АД характерна для стабильной изолированной систолической артериальной гипертензии в течение суток. Обращают внимание эпизоды повышения АД при физической нагрузке (по дневнику).
Эзофагогастродуоденоскопия
Множественные эрозии слизистой оболочки желудка. Недостаточность кардии.
Структурной патологии почек и мочевого пузыря при УЗ-исследовании не выявлено.
УЗ-исследование органов брюшной полости
Выявлены диффузные изменения паренхимы печени на фоне жирового гепатоза. Диффузные изменения в поджелудочной железе.
Другие клинические данные
Уровень общего тестостерона – 5,6 нмоль/л.
Уровень свободного тестостерона – 124 пмоль/л.
ГСПГ – 25 нмоль/л.
У больного возрастной гипогонадизм, выраженная клиническая симптоматика андрогенного дефицита. У больного нет иных заболеваний, которые могли бы привести к гипогонадизму.
Таким образом, у больного выявлена полиморбидность. В основе полиморбидности, без сомнений, лежит атеросклероз (см. рис. 3 и 4), фармакотерапия которого и должна быть основной в комплексном лечении пациента.
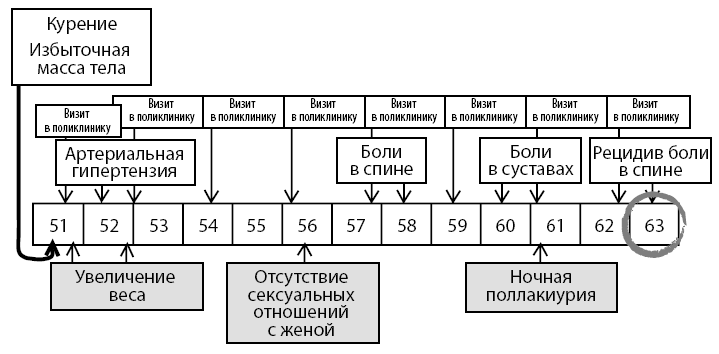
Рисунок 2. Общая схема медицинского наблюдения больного в поликлинике
Ведущими в клинике данного пациента являются:
✓ Сердечно-сосудистая патология (атеросклероз, артериальная гипертензия).
✓ Патология костно-суставной системы (остеоартрит, остеопороз).
Анализ очевидных факторов риска атеросклероза выявляет уже целый ряд причин: избыточная масса тела (ожирение), курение, синдром частичного дефицита андрогенов.
Алгоритм врачебных интервенций при табачной зависимости:
1. Психотерапевтические методы коррекции
2. Использование никотинзамещающих препаратов (пластыри, жвачки, таблетки)
3. Препараты, снижающие табачную зависимость
Исходя из литературных данных и наблюдений, сегодня ведущая роль в патогенезе сердечно-сосудистых, костно-суставных, онкологических, инфекционных и прочих заболеваний отводится дефициту витамина D3.
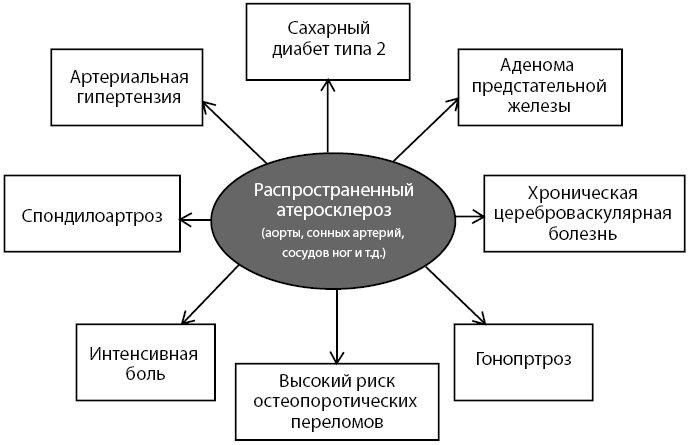
Рисунок 3. Схема полиморбидности больного, в основе патогенетического развития которой лежит атеросклероз
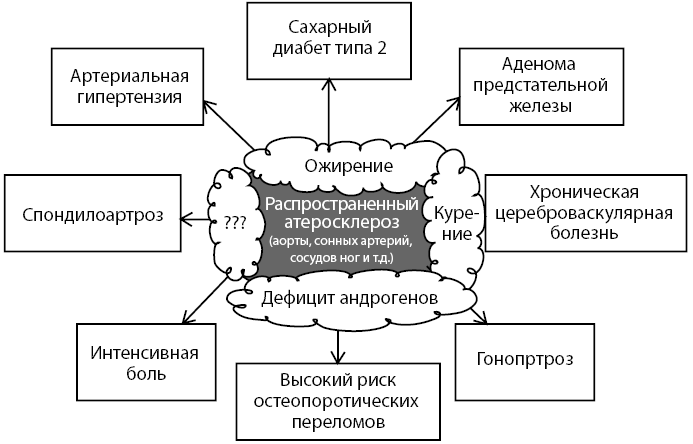
Рисунок 4. Факторы риска атеросклероза как базисной проблемы полиморбидности больного
Значительное количество исследований зарубежных авторов показывает взаимосвязь дефицита витамина D3 с заболеваниями, непосредственно не связанными с костной тканью.
Несомненна связь дефицита витамина D3 с сердечно-сосудистыми заболеваниями и артериальной гипертензией.
Снижение концентрации витамина D связано с увеличенным риском метаболического синдрома, включая артериальную гипертензию.
Нормализация уровня витамина D может уменьшить систолическое артериальное давление и таким образом уменьшить риск сердечно-сосудистого заболевания.
Также в исследованиях продемонстрировано, что коррекция дефицита витамина D3 предотвращает дальнейшею гипертрофию кардиомиоцитов у больных с артериальной гипертензией.
Поскольку дефицит витамина D влияет на кардиотонические свойства и сосудистую модернизацию, артериальную гипертензию, возможно, увеличивает отрицательные воздействия дефицита витамина D на сердечно-сосудистую систему. Кроме того, экспериментальные и клинические данные предполагают, что дефицит витамина D непосредственно вызывает развитие артериальной гипертензии.
У больного уровень 25-OH витамин D – 9,6 нг/мл, что соответствует тяжелому дефициту витамина D3 (см. рис. 5).
Следующий клинический вопрос заключается в понимании прогрессирования дефицита витамина D3 и половых стероидов (тестостерон).
Известно, что адипоциты (у больного ожирение) являются депо № 1 для жирорастворимых веществ, в частности для половых стероидов и жирорастворимых витаминов, включая витамин D3. При этом после депонирования жирорастворимых веществ в адипоците (рис. 6) усиливается активированный синтез провоспалительных и деструктивных медиаторов (в т. ч. интерлейкинов, ФНО, гормона лептина и пр. медиаторов).
Гиперсинтез указанных медиаторов и лежит в основе развития полиморбидной патологии у больного1,2.
Алгоритм врачебных интервенций при ожирении:
1. Низкокалорийная диета. Можно рекомендовать больному планирование диеты с помощью специальных интернет-ресурсов.
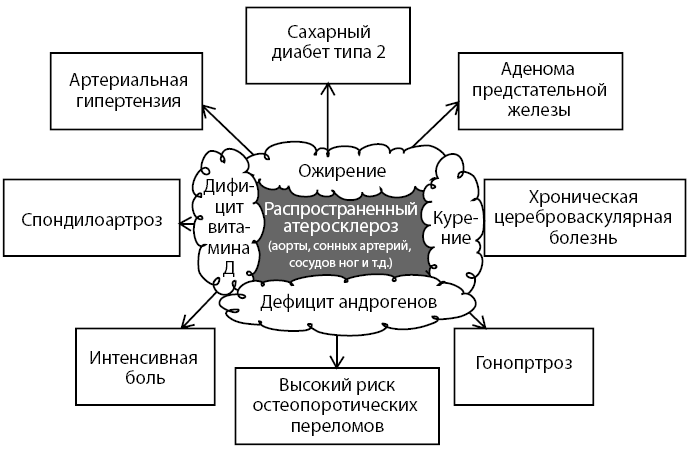
Рисунок 5. Дефицит витамина D3 также можно рассматривать как основной фактор риска полиморбидности больного
2. Ингибитор липаз желудочно-кишечного тракта (орлистат).
3. Препараты, направленные на преодоление инсулинорезистентности (метформин, вилдаглиптин и т. п.).
4. При длительной неэффективности консервативных методов терапии или при ИМТ более 35 кг/м2 больного необходимо отправить к бариатрическому хирургу для решения вопроса о необходимости и возможности рестрективных операций на ЖКТ.
Поскольку процесс снижения веса, как правило, длительный, больному необходимо назначить восполнение дефицита витамина D3 и половых стероидов.
Касаясь фармакологической коррекции дефицита витамина D, с практической точки зрения необходимо соблюдение главного критерия выбора препарата – высокое содержание D3 в препарате (не менее 800 МЕ). Это соответствует и позиции Международного фонда остеопороза, который в мае 2010 г. опубликовал экспертный консенсус:
✓ Уровень в крови 25(OH)D:
– не менее 75 нмоль/л
– не менее 30 нг/мл
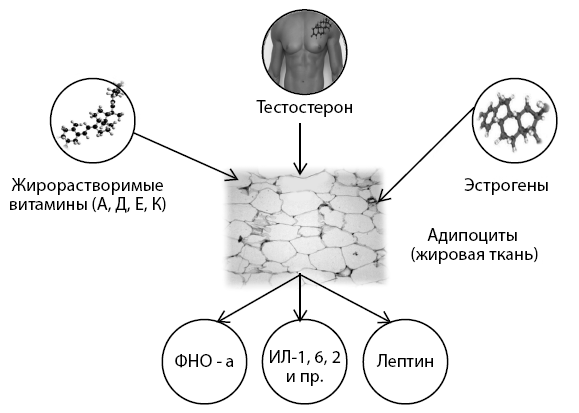
Рисунок 6. Схема патогенеза ожирения
✓ Дозы витамина – 800–1000 МЕ (50 нг)
✓ При избыточной массе тела, остеопорозе, недостаточном пребывании на солнце – 2000 МЕ
Этапный эпикриз
Заключение
Ожирение 3-й степени.
Распространенный атеросклероз. Атеросклероз аорты со стенозом устья аорты. Атеросклероз сонных артерий и артерий мозга. Артериальная гипертензия 2-й степени, высокого риска.
Сахарный диабет II типа, субкомпенсация углеводного обмена. Гиперурикемия.
Аденома предстательной железы. Синдром частичного дефицита андрогенов. Остеоартрит коленных суставов. Генерализованный остеопороз с патологическими переломами (компрессионный перелом L4, высокий 10-летний риск остеопоротических переломов).
Назначения пациенту
✓ Пояснично-крестцовый корсет с прямоугольными вставками
✓ Ортезы коленных суставов (шарнирные), ортопедическая обувь
✓ Немедикаментозная и медикаментозная коррекция табачной зависимости
✓ Немедикаментозное и медикаментозное лечение ожирения
✓ Направлен на консультацию к бариатрическому хирургу
✓ Больному рекомендована лечебная физкультура, включающая ходьбу и аквааэробику
✓ Использование местных НПВП в области болезненных участков нижней части спины и суставов
✓ Диета, обогащенная кальцием
Фармакотерапия полиморбидности
✓ Витамин D3 в дозе 2000 МЕ в сутки
✓ Тестостерон ундеканоат 1 инъекция раз в 3 месяца
✓ Лозартан 100 мг в сутки
✓ Доксазозин 2 мг в сутки
✓ АСК 100 мг на ночь
✓ Розувастатин 20 мг 1 раз в сутки
✓ Вилдаглиптин 50 мг в сутки + метформин 800 мг в сутки
✓ Комбинированный препарат хондроитин сульфата и глюкозамина в дозе 1000 мг ХС и 1000 мг Г в сутки
✓ Кальцитонин 100 МЕ через день в/м в течение 3–4 недель
✓ После прекращения кальцитонина: алендронат 70 мг в сутки
Эпидемиология остеопороза и остеопоротических переломов: информация к размышлению
В настоящее время эксперты Международного фонда остеопороза оценивают вероятность развития остеопоротического перелома у 40 % у женщин после 50 лет и у 15–30 % мужчин того же возраста.
По данным ФГБУ «Центральный научно-исследовательский институт организации и информатизации здравоохранения» Министерства здравоохранения и социального развития Российской Федерации на 2008 г., в РФ официально (в медицинской документации) было зарегистрировано 20765 новых случаев остеопороза у взрослого населения РФ, что составляет 18,0 на 100 000 населения. Оговоримся, что это лишь официально зарегистрированные сведения (причем не включены больные с остеопенией), а истинная распространенность ОП не известна.
Для сравнения (по данным того же ЦНИИ ОИЗ, 2009): в 2008 г. было зарегистрировано 3021,5 на 100 000 населения новых случаев сердечно-сосудистых заболеваний.
Популяционные исследования, проведенные сотрудниками НИИ ревматологии РАМН (Л.И. Беневоленская, 2003), свидетельствуют о том, что остеопороз имеют 33,8 % женщин и 26,9 % мужчин старше 50 лет. Еще у 43,3 % женщин и 44,1 % мужчин определяются признаки остеопении.
Анализ распространенности потери МПК (А.В. Наумов и соавт., 2007) у пациентов (n=8600, средний возраст пациентов составил 57,3±6,4 лет), обращающихся в городскую службу здравоохранения г. Москвы, демонстрирует наличие остеопороза у 34,3 % больных, остеопению – у 43,2 %.
Особо следует отметить, что у мужчин (скрининг у 2345 мужчин) остеопороз диагностирован в 31,2 %, в 43,1 % – остеопения, что свидетельствует о высоком значении проблемы остеопороза у мужчин.
Эпидемиология переломов в РФ
К сожалению, на середину 2014 года мы должны констатировать отсутствие истинной эпидемиологии переломов вследствие остеопороза в России.
Одной из самой последней информации являются сведения, опубликованные исследователями из Самары (С.В. Булгакова. Вестник РНЦРР, № 10) в 2007 году. По Самарской области среди лиц старше 50 лет было зарегистрировано 1983 перелома проксимального отдела бедренной кости (193,05 на 100 000 населения), в том числе 543 у мужчин (140,34 на 100 000) и 1435 – у женщин (225,37 на 100 000 населения).
Иные сведения базируются на эпидемиологических работах на малых выборках 1995–2001 гг. Большинство исследователей в РФ апеллируют данными экстраполяции из указанных исследований или представляют эпидемиологические данные при оценке малых выборок.
Стоит отметить, что за прошедшие 10 лет в РФ произошло существенное увеличение популяции старше 50 лет, что означает и многократное увеличение переломов вследствие развития остеопороза.
Официальные данные ЦНИИ ОИЗ (2010) по РФ представлены ниже, обращаем внимание, что данная статистика включает все случаи переломов взрослого населения, не выделяя отдельно случаи, связанные с развитием остеопороза.
Однако следует признать, что это наиболее точная информация, не являющаяся экстраполяцией эпидемиологических сведений (см. табл. 4).
Таблица 4
Эпидемиология переломов в РФ
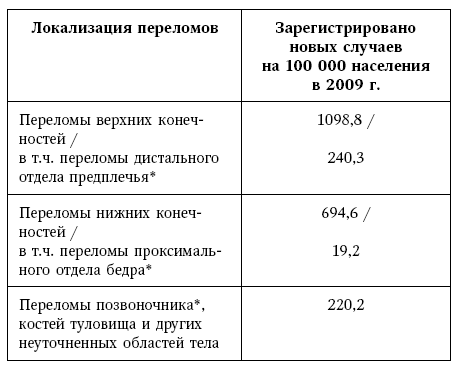
* – типичные для остеопороза локализации переломов
По данным многоцентрового Европейского исследования по ОП позвоночника (EVOS – EPOS), в котором принимала участие и Россия, в большинстве стран Европы в середине 90–х годов частота переломов тел позвонков у лиц в возрасте 50–79 лет составила 12 %, в России в среднем – 11,8 %. Колебания варьировали от 6,2 % в Чехии до 20,7 % в Швеции.
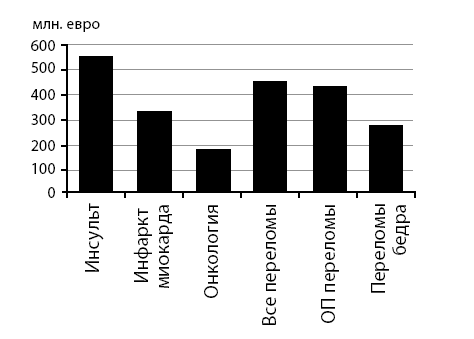
Рисунок 7. Рейтинг стоимости госпитализаций
Остеопороз является не только весьма распространенной проблемой, но и еще одной из частых причин обращений за специализированной помощью, связанной с осложнениями заболевания – переломами. По частоте госпитализаций ОП стоит вслед за инсультом, инфарктом миокарда и раковыми заболеваниями.
Выводы после изучения официальных данных
Итак, приведенные сведения демонстрируют шокирующий диссонанс между официальными данными и результатами исследований на малых и ограниченных выборках. Однако стоит отметить, что результаты исследований ограниченных выборок более точно соответствуют результатам международных эпидемиологических работ.
Наиболее важной клинико-практической стороной приведенных сведений является КРАЙНЕ НЕ ДОСТАТОЧНАЯ РУТИННАЯ ДИАГНОСТИКА ОСТЕОПОРОЗА.
Это свидетельствует об отсутствии «нацеленности» у практикующих врачей на скрининг и профилактику этого социального заболевания. Вероятно, именно в этом и кроется сложность проблемы остеопороза в практической медицине.
Столь высокий рейтинг остеопороза по медико-социальной значимости обусловлен, в первую очередь, его высокой распространенностью и тяжестью исходов. Эти два обстоятельства сопряжены с увеличением продолжительности жизни и, соответственно, нарастанием инволюционных изменений в организме.
Сегодня мы являемся свидетелями существенного разрыва между теоретическими знаниями о проблеме остеопороза и его последствий и практической реализации этих знаний.
В самом деле, в 2006 г. опубликованы первые, а в 2009-м пересмотренные и дополненные клинические рекомендации Российской ассоциации остеопороза по ведению больных с данным заболеванием, этому предшествовали материалы других Европейских и международных обществ, изучающих вопросы диагностики, профилактики и лечения ОП.
Однако в реальной практике диагноз остеопороза в 98 % случаев появляется у пациента после случившегося атравматического перелома, и более чем в 75 % случаев – после повторных (Беневоленская Л.И., 1998), т. е. уже тогда, когда риск повторных переломов в течение ближайшего года увеличивается в 5 раз.
По мнению экспертов Международного фонда остеопороза, главной причиной столь неутешительной ситуации является отсутствие своевременной диагностики (2005).
Сходная проблема существует и в Российской системе здравоохранения, современный тренд в первичном звене которого направлен лишь на кардиоваскулярную патологию.
Остеопороз в последнее время приобретает не только характер эпидемии, но и входит в число наиболее частых заболеваний, приводящих к смерти пациентов. Это противоречит известному положению, что данная патология является приоритетом узких специалистов – ревматологов и эндокринологов.
Сегодня ОП рассматривается в фокусе интересов врачей первичного звена, где сконцентрирован основной поток потенциальных больных. Однако за рутинной работой с пациентами с кардиоваскулярной патологией, хроническими заболеваниями легких и желудочно-кишечного тракта проблема ОП зачастую отступает на второй и нередко сводится только назначением обезболивающих лекарственных средств.
Данных официальной статистики по распространенности остеопороза в России нет. Однако, учитывая повсеместное отсутствие методов диагностики, более низкий социальный уровень федеральных мероприятий профилактики и лечения, можно полагать, что в стране распространенность остеопороза значительно выше, чем в Европе и Америке. Известны лишь выборочные эпидемиологические исследования в Москве, Ярославле, Тюмени, которые показывают, что показатели распространенности остеопороза в России соответствуют таковым в ряде европейских стран: Англии, Чехии, Словакии, Германии, Италии.
Остеопороз выявлен у 75 миллионов лиц в Европе, США и Японии. По прогнозам экспертов ВОЗ, к 2050 году увеличение переломов проксимального отдела бедренной кости составит у мужчин 310 %, а у женщин 240 %.
Общепринятой глобальной стратегией профилактики и снижения смертности при остеопорозе считаются профилактика и раннее выявление заболевания. Это положение сформулировано экспертами ВОЗ, IOF (2001–2007) на основании клинического факта – отсутствия симптомов заболевания до возникновения первых переломов.
В парадигме российской системы здравоохранения проблема скрининга остеопороза должна быть приоритетной задачей врачей первичного звена (Л.И. Беневоленская, 2007), в первую очередь в связи c большим количеством пациентов у врачей терапевтических специальностей.
N.B!
Следует акцентировать внимание, что термины «ОСТЕОПЕНИЯ» и «ОСТЕОПОРОЗ» – это инструментально подтвержденные термины (т. е. чтобы использовать их, необходимо наличие денситометрии или сведения о наличии патологических переломов), которые разделяют лишь мнение экспертов, условно разделивших эти понятия значениями Т-критерия, определяемого на костной денситометрии, и статистическими показателями распространенности переломов при том или ином значении показателя.
Вследствие этого ошибочно думать, что остеопения – это еще не болезнь, и поэтому не требует внимания и коррекции!


Рисунок 8. Дефиниции и современные представления о патогенезе остеопороза
В соответствии с МКБ-10 остеопороз относится к классу XIII – болезни костно-мышечной системы и соединительной ткани (М00-М99), блоку «Остеопатии и хондропатии» и подразделу «Нарушения плотности и структуры кости» (М80-М85).
Таким образом, выделяют:
M80 Остеопороз с патологическим переломом
M81 Остеопороз без патологического перелома
M82* Остеопороз при болезнях, классифицированных в других рубриках
M83 Остеомаляция у взрослых
M84 Нарушения целостности кости
M85 Другие нарушения плотности и структуры кости







